Revista
Periodontitis y enfermedades cardiovasculares
La evidencia actual respalda la asociación entre la periodontitis y las enfermedades cardiovasculares. Tal y como se extrae de este artículo, se ha demostrado a través de marcadores indirectos un efecto beneficioso del tratamiento periodontal sobre la salud cardiovascular, aunque sus autores destacan la necesidad de realizar estudios de mayor envergadura y con periodos de seguimiento más prolongados para validar estos beneficios sobre los eventos de las enfermedades cardiovasculares y para confirmar una asociación causal entre las dos enfermedades.
Autores: Francesco D’Aiuto y Marco Orlandi.
Introducción
Las enfermedades cardiovasculares (ECV) constituyen un grupo de procesos no contagiosos que afectan de forma primaria al corazón y los vasos sanguíneos, en el que se incluyen patología cardiaca coronaria, accidentes cerebrovasculares, insuficiencia cardiaca congestiva y patologías arteriales periféricas. Las ECV son la causa de muerte más frecuente a nivel mundial, calculando el estudio “2013 Global Burden of Disease” que 17,3 millones de fallecimientos a nivel mundial están relacionados con ECV (Moran et al. 2014).
Aproximadamente, el 31% de todas las muertes y el 45% de las enfermedades no contagiosas se deben a ECV, más del doble de las causadas por cáncer. Las ECV son responsables del 45% de todos los fallecimientos en Europa (European Heart Network 2017). A pesar de un descenso en la mortalidad de las ECV a nivel mundial, en Europa más de cuatro millones de personas mueren por ECV cada año; 1,4 millones de ellos de forma prematura, antes de los 75 años de edad. Se calcula que el coste total de las ECV en Europa asciende a 210 billones de euros al año. Del coste total, alrededor del 53% (111 billones de euros) se debe a gasto sanitario, un 26% (54 billones de euros) a pérdidas de productividad y un 21% (45 billones de euros) a la asistencia extraoficial de las personas afectadas por ECV.
Estudios epidemiológicos esenciales, como el estudio Framingham, han ayudado a identificar los factores de riesgo clásicos de las ECV, entre los que se incluyen: sexo varón, edad avanzada, antecedentes familiares, tabaquismo, presencia de diabetes, obesidad, hipertensión y un estilo de vida sedentario (O’Donnell y Elosua 2008).
Las ECV se deben principalmente a ateroesclerosis, consistente en un engrosamiento de la pared del vaso sanguíneo debida al acúmulo de lípidos y componentes fibrosos que forman placas. Excluyendo los factores no modificables, en los que se incluyen la edad, el sexo y los antecedentes familiares, la ateroesclerosis es manejada controlando sus principales factores de riesgo, como, por ejemplo, el tabaquismo, la diabetes, la hiperlipidemia, la adiposidad y la tensión arterial. Se cree que estos factores de riesgo probados son responsables de alrededor del 70-90% de la incidencia de cardiopatías coronarias (Stone et al. 2014). Aun así, las campañas preventivas dirigidas a controlar todos los factores de riesgo reconocidos no han sido suficientes para reducir el impacto de las ECV en la salud de la población general.
También se han identificado factores de riesgo emergentes de las ECV. La inflamación contribuye a la formación de ateromas y a su rotura, lo que conduce a la aparición de acontecimientos clínicos. Los estudios epidemiológicos han investigado el impacto de diferentes agentes infecciosos sobe la inflamación sistémica y el sistema autoinmunitario, sugiriendo que se produce un incremento del riesgo y la progresión de las ECV.
La periodontitis (PD) es una enfermedad inflamatoria crónica, y ha sido considerada la sexta enfermedad no contagiosa más frecuente por la Organización Mundial de la Salud (Marcenes et al. 2013). Se caracteriza por una inflamación gingival local, que en el caso de no ser tratada desembocaría finalmente en pérdida ósea y dentaria. La PD también está vinculada a inflamación sistémica y una respuesta crónica del hospedador, lo que podría constituir el eslabón perdido que la vincula con otros cuadros sistémicos (es decir, ECV o complicaciones de la diabetes).
Verosimilitud biológica: explicación de los mecanismos de asociación propuestos
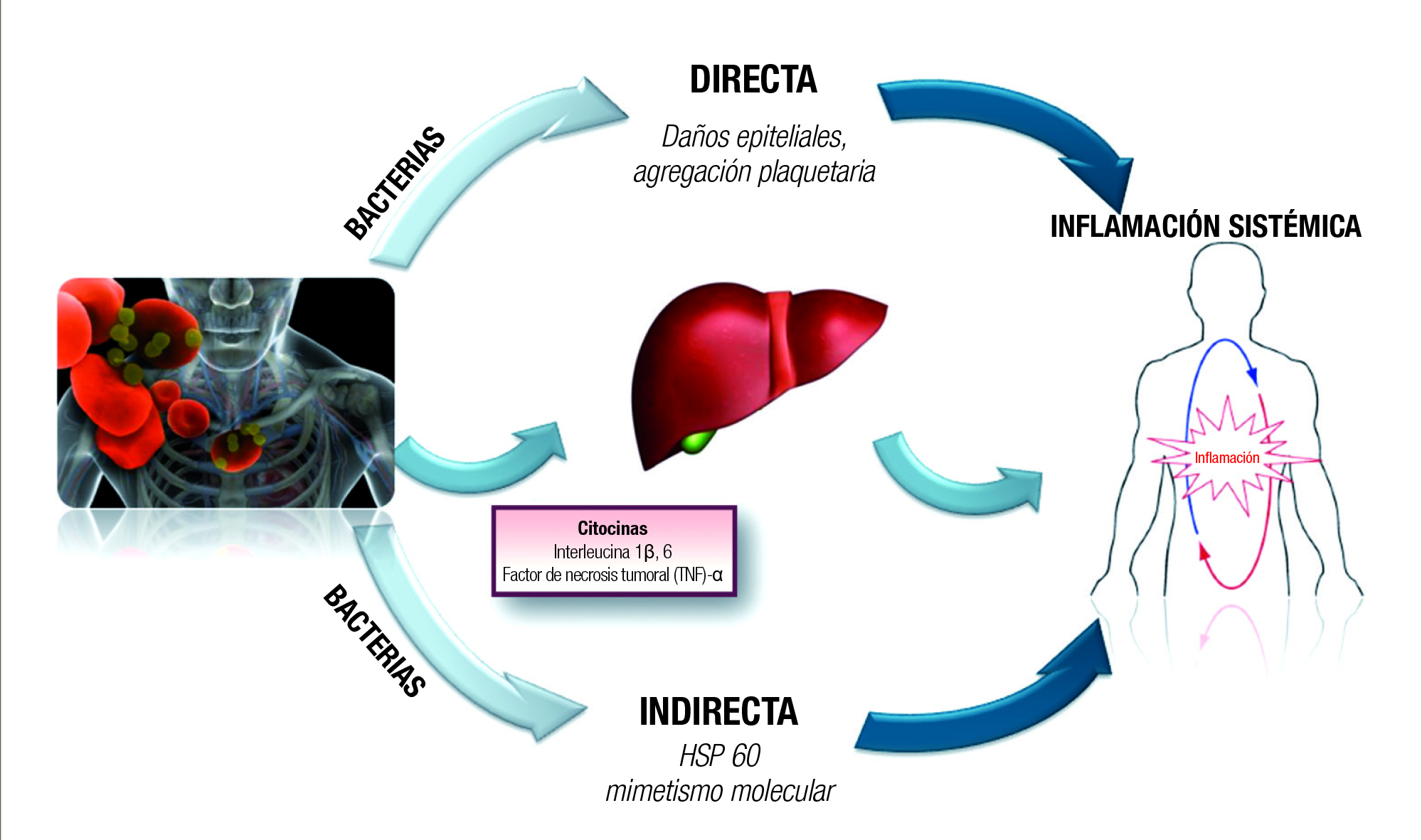
Se han propuesto múltiples mecanismos posibles que respaldan una relación causal entre PD y EVC. La inflamación periodontal conduce a la formación de bolsas gingivales, que presentan un revestimiento epitelial ulcerado y permeable. Esto permite a los supuestos patógenos y/o sus subproductos acceder a la circulación sanguínea y desencadenar una respuesta inflamatoria sistémica que implica al endotelio y las células inmunológicas (Figura 1) (Reyes et al. 2013, Schenkein y Loos 2013). Se ha identificado ADN bacteriano no sólo en muestras de la arteria carótida sino también en otras localizaciones a distancia, confirmando la capacidad de estas células de invadir la barrera endotelial y poner en marcha una respuesta local. Las bacterias también pueden desencadenar un estado protrombótico pero diseminarse a ubicaciones lejanas afectando la función de las plaquetas o viajando hacia las células del hospedador (células dendríticas) y activar procesos inflamatorios locales.
Se ha implicado una respuesta inflamatoria sistémica, inducida por las vías de infección/inflamación local, en la aparición y progresión de las enfermedades vasculares. Se ha comunicado la existencia de una respuesta inmunitaria a los patógenos periodontales comunes, aunque esta respuesta, en vez de ser protectora, podría también dirigirse a las células del hospedador y promover la disfunción endotelial (un paso inicial de la aterogénesis). Se han publicado diferentes estudios experimentales y clínicos que confirman que estos mecanismos son verosímiles desde un punto de vista biológico.
Recientemente, ha emergido una vía mecanística novedosa y alternativa. Gracias al descubrimiento de la interacción entre la microbiota intestinal y la inflamación sistémica (principalmente debido a liberación de endotoxinas), experimentos recientes realizados en ratones han mostrado que Porphyromonas gingivalis puede causar alteraciones en la microbiota intestinal, conduciendo a una inducción indirecta de inflamación sistémica. La ingesta de patógenos orales y colonización de la flora intestinal podría ser un fenómeno importante en pacientes con periodontitis. Asimismo, la diseminación de los metabolitos bacterianos, bien por su ingesta o su transmisión al sistema circulatorio, podría afectar directamente al endotelio y la función vascular (Arimatsu et al. 2014).
Evidencia epidemiológica: resumen de los resultados más relevantes
La relación entre una salud oral deficiente y las ECV fue comunicada por primera vez en 1983, cuando un cardiólogo completó un estudio observacional que analizó al estado de salud oral de 211 pacientes que habían sufrido un infarto de miocardio (IM) y los comparó con 366 sujetos control. Observó un nivel más bajo de salud periodontal en el grupo experimental y el diagnóstico de un estado de salud periodontal y dental pobre estaba asociado de forma importante al riesgo de IM (Mattila et al. 1989). Casi 30 años más tarde, en Suecia se llevó a cabo un estudio caso-control de mayor envergadura en el que se comparó la situación periodontal de alrededor de 800 pacientes aquejados de IM con un número casi idéntico de sujetos control. El estudio PAROKRANK confirmó la conclusión original de que el diagnóstico de periodontitis está asociado a un 30% más de riesgo de sufrir un IM, independientemente de los factores de riesgo tradicionales de las ECV (Ryden et al. 2016). La evidencia epidemiológica de múltiples estudios observacionales ha relacionado la PD con procesos cardiovasculares. Aun así, no todos los datos observacionales respaldan esta asociación.
Por término medio, los pacientes con PD presentan un 15% más de riesgo de desarrollar ECV en el futuro. Varias revisiones sistemáticas han confirmado esta asociación (Figura 2) (Dietrich et al. 2017).
Un estudio de cohortes sobre ECV realizado recientemente sobre 1.400 hombres con edades comprendidas entre 60 y 70 años mostró que la pérdida de inserción periodontal grave duplicaba el riesgo de morir en comparación con el grupo control (15,7% vs. 7.9%). Asimismo, un metaanálisis de estudios observacionales que evaluaron la relación entre PD y el número total de cardiopatías coronarias y ECV concluyó que los pacientes con periodontitis presentaban un 15% más de riesgo de sufrir ECV en el futuro que las personas sanas (Linden et al. 2012). Tanto la American Heart Association (AHA) como la American Academy of Periodontology y la European Federation of Periodontology (Simposio AAP/EFP) revisaron la evidencia disponible que respalda estas asociaciones, concluyendo que la PD está asociada a la ateroesclerosis independientemente de los factores de confusión conocidos (Tonetti y Van Dyke 2013).
Beneficios propuestos sobre las ECV de la salud/el tratamiento periodontal
Hasta la fecha, sólo dos estudios clínicos han investigado el efecto del tratamiento periodontal sobre la prevención primaria o secundaria de los eventos cardiovasculares, como el IM o los accidentes cerebrovasculares, sin aportar evidencia sobre un efecto beneficioso de las intervenciones periodontales sobre acontecimientos cardiovasculares graves. Tal y como ha sido concluido recientemente en los documentos de posicionamiento de la AHA y la EFP/AAP sobre la asociación entre los resultados de PD y ECV, no se puede encontrar evidencia ni a favor ni en contra de ella (D’Aiuto et al. 2013).
Existe, aun así, evidencia moderada acerca de los efectos beneficiosos del tratamiento periodontal sobre las variables de valoración indirectas o novedosas dentro de las ECV, como la función endotelial, la ateroesclerosis subclínica evaluada a través del espesor de la capa íntima-media de la arteria carótida común (EIMC) y la inflamación sistémica (Orlandi et al. 2014).
Una función endotelial reducida y un EIMC aumentado están asociados a un futuro riesgo de ECV. Un metaanálisis reciente confirmó que el diagnóstico de PD está asociado de manera consistente a una función endotelial reducida (arterias más rígidas) y que un tratamiento periodontal adicional mejora este valor precoz de ateroesclerosis (Orlandi et al. 2014). El mayor estudio aleatorizado publicado incluyó a 120 pacientes con PD grave y generalizada sin otras enfermedades sistémicas. Los resultados del estudio confirmaron una mejoría de al menos un 1% de la función endotelial seis meses después del tratamiento periodontal (consistente en una única sesión de tratamiento periodontal no quirúrgico y antibioticoterapia local) (Tonetti et al. 2007). Se han publicado dos estudios de intervención más sobre los efectos del tratamiento periodontal en los cambios del valor EIMC. Un estudio de cohortes observó una reducción de EIMC después de doce meses de tratamiento periodontal, pero sus principales limitaciones son la ausencia de grupo control y la limitada información sobre la evaluación vascular (Piconi et al. 2009).
El otro estudio fue llevado a cabo en Australia e incluyó a 168 participantes aborígenes aquejados de PD. Observó una reducción de EIMC a los doce meses después de una única sesión de tratamiento periodontal no quirúrgico en el grupo experimental, pero no en el grupo control. La diferencia de EIMC a los doce meses entre los dos grupos del estudio fue estadísticamente significativa (0,026 mm) (Skilton et al. 2011). Estos resultados son prometedores, aunque en el estudio se observaron una serie de limitaciones, que incluían la falta de tratamiento periodontal de mantenimiento y la existencia de un protocolo no óptimo para la realización de las mediciones vasculares, que podría haber afectado a los resultados.
Asimismo, la relevancia clínica de una diferencia en milímetros tan pequeña es debatible. Aunque la evidencia de los estudios observacionales indica que cada incremento anual de 0,03 mm en el valor EIMC duplica el riesgo relativo de futuros IM no mortales o muerte por ECV (Hodis et al. 1998), los resultados de estos estudios limitados sobre la relación entre el tratamiento periodontal y el valor EIMC deben ser interpretados con mucha precaución.
Por último, a la hora de evaluar la evidencia publicada sobre los nuevos marcadores de riesgo de las ECV, incluyendo la inflamación, se ha publicado un número importante de estudios de intervención sobre diferentes marcadores biológicos séricos. Sobre la base de la evidencia examinada, no existe evidencia concluyente sobre una ventaja potencial de la realización del tratamiento periodontal en la reducción de los recuentos leucocitarios, fracciones lipídicas, fibrinógeno, proteína amiloide A sérico, factor de necrosis tumoral (TNF)-α y otras interleucinas (Orlandi et al. 2014). Sí existe, en cambio, evidencia moderada que confirma que el tratamiento periodontal reduce la inflamación sistémica, tal y como ha sido evaluado a través de los niveles de proteína C-reactiva (PCR) y hasta cierto punto mediante interleucina-6 (Orlandi et al. 2014, Freitas et al. 2012). También hay suficiente evidencia para afirmar que el tratamiento periodontal (no quirúrgico) desencadena una respuesta inflamatoria aguda con implicaciones vasculares y que esta perturbación dura hasta un mes a partir de la sesión de tratamiento inicial (D’Aiuto et al. 2013). Se ha encontrado poca evidencia comparativa sobre el papel del tratamiento periodontal sobre los marcadores biológicos de estrés oxidativo, mientras que la evidencia disponible sugiere una posible reducción de estos marcadores biológicos a medio plazo.
Sumario
Más de 30 años después de los primeros informes sobre la asociación entre las infecciones dentales/periodontitis y las ECV, seguimos debatiendo si esta asociación es de naturaleza causal o casual. A lo largo de los últimos diez años se ha multiplicado el número de estudios clínicos de intervención, incluyendo la respuesta al tratamiento periodontal de variables tanto tradicionales como novedosas de las ECV. Aun así, tras una evaluación crítica de la evidencia publicada hasta la fecha, confirmamos que sigue habiendo evidencia comparativa mínima o insuficiente sobre el efecto del tratamiento periodontal sobre las ECV y/o la aterosclerosis subclínica. Una serie de estudios clínicos han contribuido a nuestra comprensión de las potenciales implicaciones sistémicas del tratamiento periodontal. De hecho, el tratamiento está asociado a una marcada respuesta aguda del hospedador y a una reducción diferida de la inflamación crónica.
Mientras que las implicaciones sistémicas de los efectos agudos todavía no se comprenden completamente, la reducción/mejoría progresiva de los factores tradicionales y nuevos relacionados con las ECV plantea una pregunta importante: ¿Se debería incluir la evaluación y el tratamiento periodontal en el manejo de los factores de riesgo de las ECV? En primer lugar, la mayoría de los estudios clínicos evaluados presentaban un tamaño de muestra limitado (< 500) y la duración del periodo de seguimiento fue de tan sólo seis o doce meses. Quizás esto sea una de las limitaciones más importantes a la hora de interpretar estos datos. Tanto la PD como las ECV son cuadros crónicos de larga evolución. En particular, se ha identificado la formación de ateromas en fases muy tempranas de la vida (ya en niños pequeños). Por ello, podríamos especular que la ejecución de un tratamiento periodontal únicamente al final de la evolución del ateroma (mucho más tarde a lo largo de la vida) podría no ser un método efectivo de prevenir una progresión adicional de la enfermedad o la aparición de accidentes vasculares agudos.
Se deberían dedicar esfuerzos adicionales al diseño de estudios clínicos apropiados sobre una promoción efectiva de la salud oral en una fase temprana de la vida y monitorizar los potenciales efectos positivos sobre la salud sistémica en etapas mucho más tardías de la vida. Asimismo, la etiología multifactorial de tanto la PD como las ECV y el hecho de que ambas compartan una naturaleza inflamatoria común indicaría que el mero control o eliminación de la infección gingival local podría no ser suficiente para producir un beneficio sistémico sostenido. A su vez, se deberían investigar abordajes terapéuticos adicionales, incluidas terapias de modulación del hospedador en combinación con el tratamiento periodontal convencional. En la actualidad, estos enfoques novedosos todavía no han sido probados completamente, en parte también por nuestros conocimientos limitados sobre los mecanismos de acción que participan en la aparición y la progresión de tanto la PD como las ECV. El único efecto consistente del tratamiento periodontal ha sido observado en mediciones de la función endotelial, que es un marcador indirecto de las ECV. Aunque la disfunción endotelial es un valor predictivo sobre futuros riesgos/resultados de ECV, no constituye un criterio de valoración eficiente para ser implementado en estudios intervencionistas a gran escala.
Conclusiones
El nivel y la cantidad actual de evidencia respalda la existencia de una asociación moderada pero consistente entre la PD y las ECV. Utilizando marcadores indirectos de las ECV se puede observar un efecto beneficioso del tratamiento periodontal sobre la salud cardiovascular. Es necesario instaurar más estudios de mayor envergadura y con periodos de seguimiento más prolongados para validar estos beneficios sobre los acontecimientos de las ECV, así como para confirmar una relación causal entre las dos enfermedades.
Descargar artículo completo
También puede consultar el número 40 de DM-El Dentista Moderno.

Bajo el lema "Abriendo puertas a la colaboración científica", la compañía celebró un encuentro centrado en difundir ciencia e investigación.

Donte Group se convierte en la primera empresa de salud de bucodental en recibir la Certificación Top Employers 2025.

Diversas empresas publicitan en las redes sociales packs vacacionales que incluyen vuelos, alojamiento, visitas culturales y tratamientos bucodentales en tiempo récord, como carillas de composite.
El COEM pone a disposición de sus colegiados un documento con los diez puntos a tener en cuenta de cara a realizar la publicidad de las clínicas dentales y ajustarse a la normativa vigente en la región.

Este año se amplía el rango de edad y se atenderá a la población infantil de 6 a 16 años de la Comunidad de Madrid. Otras novedades son que la facturación pasa a ser mensual, en lugar de trimestral, y que el convenio estará vigente de junio de 2025 a junio de 2026.

Formar parte de Promosalud, el programa más ambicioso e innovador para contribuir desde la consulta dental a la promoción de la salud general y la detección de enfermedades como la hipertensión arterial y/o la diabetes, es muy sencillo.

El especialista en tecnologías de imagen dental anuncia las nuevas tecnologías dentro del ecosistema digital de Dexis, una plataforma impulsada por inteligencia artificial que conecta cada paso del flujo de trabajo digital, desde el diagnóstico hasta la entrega.

El Prof. Dr. Guillermo Pradíes Ramiro, director del Máster en Odontología Restauradora basada en las Nuevas Tecnologías de la Universidad Complutense de Madrid, se adentra en esta entrevista en el cambio de paradigma que supone la integración del flujo digital y su impacto en la formación, así como en la implementación de los protocolos digitales a lo largo de este máster multidisciplinar, entre otros temas.

En un solemne acto, celebrado en el Salón de PSN (Previsión Sanitaria nacional) en Génova 26, Madrid el 19 de junio y presidido por el Prof. Antonio Bascones.

